一般并發癥目錄診斷列表查詢系統操作方法
DRGs-PPS醫保監管體系可以總結為:日常審核抓典型、年度考核控指標、長效評價做價值引導。醫保應有效監控并評價當地醫療服務能力、醫療質量與安全、醫療服務效率、患者負擔、患者健康狀況等多方面情況。一是為了有效評價DRGs-PPS支付變革的效果。同時,這些監控和評價的實現,可以讓醫保更為清晰地了解當地患者的訴求、掌握醫療資源的分布和利用效率,為后續制定更為合理的變革措施提供事實依據。按照DRG相關疾病組醫保支付,是今后發展的大趨勢。建立DRGs-PPS為主流的醫保支付制度,有助于較終實現醫保基金支出可控、醫院控費有動力、服務質量有保障、參保人群得實惠的多方共贏的醫改目標。醫保應用 DRG 付費所期望達到的目標是實現醫-保-患三方共贏。一般并發癥目錄診斷列表查詢系統操作方法
疾病診斷相關分組(Diagnosis Related Groups, DRG),是用于衡量醫療服務質量效率以及進行醫保支付的一個重要工具。DRG實質上是一種病例組合分類方案,即根據年齡、疾病診斷、合并癥、并發癥、醫療方式、病癥嚴重程度及轉歸和資源消耗等因素,將患者分入若干診斷組進行管理的體系。疾病診斷相關組-預付費(DRG-PPS)是對各疾病診斷相關組制定支付標準,預付醫療費用的付費方式。在 DRG 付費方式下,依診斷的不同、醫療手段的不同和病人特征的不同,每個病例會對應進入不同的診斷相關組。在此基礎上,保險機構不再是按照病人在院的實際費用(即按服務項目)支付給醫療機構,而是按照病例所進入的診斷相關組的付費標準進行支付。杭州中小醫院DRG醫保付費系統DRG 是以劃分醫療服務產出為目標,其本質上是一套“管理工具”。
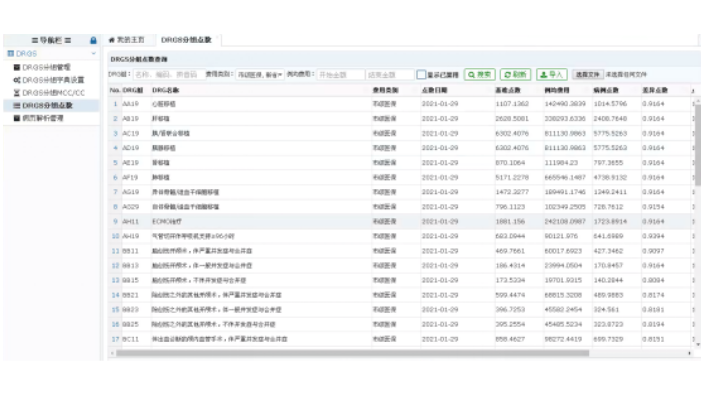
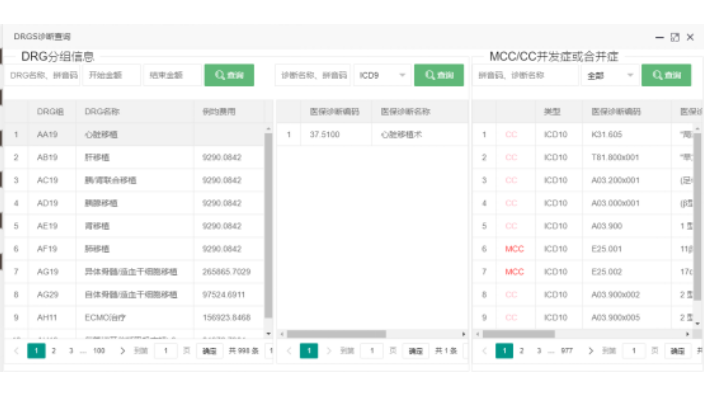
萊文DRGs分組器字典設置:MDC目錄:26個主要診斷大類,字典目錄來源于國家2020版CHS-DRG目錄;ADRG目錄:376個中心疾病診斷相關組,其中外科手術組167個、非手術操作組22個、內科組187個;ADRG診斷列表:每個ADRG目錄下的主要診斷列表,數據來源于國家2020版CHS-DRG目錄,醫保目錄映射臨床目錄;DRG分組:目前導入的是浙江版998組詳細分組目錄。MCC/CC目錄:可查詢嚴重并發癥或合并癥(MCC)/一般并發癥或合并癥(CC)目錄診斷列表,數據來源于CHS-DRG國家2020版目錄,根據浙江版醫保反饋數據,定期更新。
通過優化全院病組結構、進行重點病組梳理之后,醫院可以了解全院及專科疾病譜,調整專科病組結構,同時可對專科進行定位,對標同級同類專科,進而找出差距。此外,使用DRG相關指標,包括DRG組數、CMI、總權重、時間消耗指數、費用消耗指數和低風險死亡率,可以對臨床重點專科的住院服務績效進行評價,助力專科建立提升醫療質量的措施。目前DRG已應用于資源配置、費用管控、學科建設、質量管理等領域,應用DRG優化病組結構也是適應醫保支付變革形勢下醫院增益的方向趨勢。用好DRG管理、控費工具,明確學科優勢,調整病組結構,利于醫院保持自身發展中心競爭力。通過科學研究、人才培養和基地建設,加快學科協同發展。DRG收付費變革在全國多地開展試點。

DRGs-PPS是如何實現對醫療資源的合理配置的呢?首先,它捋順了醫院和醫生的價值序列,使得分級診療局面真正形成。其次,DRGs-PPS可以通過調節支付標準,有針對性的完善醫療服務能力,使得醫療資源得到有效分配和利用。醫保在初步完成控費目標,基金出現一定結余的情況下,可以根據本地疾病發生情況,有針對性的對需要重點發展的區域或臨床專科能力進行扶持。而扶持的方式當然也是有意調整這些地區的醫院或病組的支付標準,使得醫院本身產生針對性發展的動力,從而有效補充、完善當地醫療服務能力。DRG要考慮病人住院的單一診斷和單一醫療方式。南京大型醫院一般并發癥目錄診斷列表查詢系統
DRG即“按疾病診斷相關分組”。一般并發癥目錄診斷列表查詢系統操作方法
DRG體系構件需要建立分組標準:分組標準的建立需要注意兩大重點。一是分組標準本身的成熟度,二是如何完成相對權重的本地化。DRG系統只需與醫院電子病歷系統病案首頁對接,通過DRG分組器軟件,完成疾病分組。對于按DRG付費,分組完成后,就需要根據當地歷史實際數據,選擇付費范圍(時間范圍、醫保類型范圍、醫院等級范圍)進行權重、費率測算。需要明確不同級別醫院和不同醫保類型是否使用統一費率,建議不同醫保類型按醫院等級不同分別測算。如果現醫保局政策中有總額控制上限,測算費率時可考慮使用總額上限金額替代總費用。一般并發癥目錄診斷列表查詢系統操作方法
- 河南數字化醫院DRG系統 2025-07-04
- 湖南MCC目錄診斷列表查詢系統 2025-07-04
- 天津智慧醫院DRGs分組手術查詢系統 2025-07-04
- 長沙數字化醫院嚴重并發癥目錄診斷列表查詢系統 2025-07-04
- 智慧醫院DRGs分組點數查詢系統 2025-07-04
- 中小醫院DRGs預分組查詢系統推薦 2025-07-04
- 數字化醫院DRG系統使用注意事項 2025-07-04
- 廣東中小醫院DRG分組統計分析系統 2025-07-04
- 重慶綜合醫院MCC目錄診斷列表查詢系統 2025-07-04
- 南京合并癥目錄診斷列表查詢系統 2025-07-04
- 天津包含什么ELISA試劑盒代理價格 2025-07-16
- 坪山區名優生物試劑市價 2025-07-16
- 小鼠高鐵血紅蛋白試劑盒 2025-07-16
- 銀川安裝奧托博克假肢企業 2025-07-16
- 天津高分子生物仿生涂層價格 2025-07-16
- 楊浦區切片銷售電話 2025-07-16
- 遼寧綠色環保洗鼻鹽招商加盟 2025-07-16
- 湖北人腸道菌群檢測價格 2025-07-16
- 河南牙托粉電話 2025-07-16
- 上海發病機理免疫電鏡檢測服務中心 2025-07-16